Коклюш и цефтриаксон
Здравствуйте, ребенку год. Привит по календарю. Дома соблюдаем температуру и влажность. С физ.раствором не расстаемся. Перенес несколько ОРВИ подряд, последнее с бактериальным осложнением (бронхит). Пролечен в больнице,кололи цефтриаксон. В больнице я заразилась, заразила ребенка новой ОРВИ, болели легко,только небольшая заложенность носа и невысокая температура. 4-5 дней как нормализовалась температура, нос по прежнему сопит, даже сильнее. Задавала вопрос о том как помочь ребенку освободить задние отделы носа от слизи,если не помогает физ.раствор,ответа не было,поэтому вопрос актуален. Вчера ребенок начал кашлять. Кашель сухой,несколько коротких кашлевых толчков, лицо краснеет. Кашель в основном,когда ребенок спит и днем и ночью. Когда не спит тоже кашляет,но очень редко. В доме еще кашляющий ребенок 12 лет, но у нее кашель тоже после ОРВИ,лающий,влажный и в течении дня.В навигаторе читала о коклюше, передача качается. Пока кашель не очень похож на коклюш, но он всего второй день, а коклюш ведь по нарастающей протекает.
Вопросы: Может ли так начинаться коклюш? Может ли заболеть ребенок,который привит? Помогает ли цефтриаксон при коклюше(т.е. мы лечили им бронхит,может и коклюш зацепили,если он есть)? И вопрос про очистку задних ходов выше.
Katrine
Комментарии к записи
Только участники группы могут комментировать.
Zhanna
Как мне кажется, у вас пока нет причин паниковать, все ваши подозрения основаны на ваших же домыслах и страхах. Обычно не подозревают коклюш, если, как вы описали, кашляете только 2 день. Вот если бы вы точно знали, что контактировали с больным коклюшем — тогда да, подозрения были бы обоснованными.
В общем, пока на данном этапе можно было бы теоретически говорить об анализе на коклюшную палочку, и то, как я поняла, она не всегда высеивается.
Про коклюш кое-что знаю из своего опыта, т.к. в детстве болела моя сестра (ее заразила одноклассница), затем заразилась от нее я, и после еще 2е двоюродных братишек и маленькая сестренка — с кем успели пообщаться у бабушки в тот период. Подозреваю, что мы с сестрой заболели из-за того, что ревакцинацию после 12 лет не прошли, а все остальные младшие — были привиты по календарю, так как в то время (времена СССР) все были оч.строго с прививками. В итоге они болели и вправду легче, чем мы с сестрой. Кроме того, насколько я поняла из навигатора, эритромицин особенно эффективен, кроме прочих антибиотиков, но в случае, если он был пропит в первые 1-2 недели (точная инфо в навигаторе) начала болезни.
Коклюш – тяжелое заболевание дыхательных путей, характеризующееся длительным течением. Для маленьких детей до 5 лет эта болезнь особо опасна.
При лечении коклюша эффективно применение антибиотиков. Но результат зависит от того, на какой стадии начать их прием. Поэтому, важно, вовремя диагностировать болезнь и получить правильное лечение.
Симптомы и профилактика
Прогрессирование болезни делится на несколько стадий. На каждой стадии проявляются характерные признаки.
Первые симптомы заболевания в инкубационный период сильно схожи с обычной простудой и проявляются в виде невысокой температуры, сухого кашля и насморка. Эта стадия может длиться от 10 до 20 дней.
Именно в это время контакт с больным опасен для здоровых людей.
Прием антибиотиков до начала 1 и 2 стадий значительно сокращает срок лечения, и снижает риск распространения болезни. Катаральный период длится от 2 до 3 недель. Ребенок может чувствовать себя нормально, но его мучает сухой кашель, особенно в ночное время. Температура тела почти не повышается и держится в пределах 37,5°C.
О переходе в спазматическую стадию сигнализируют такие симптомы, как:
- Приступы сильного кашля до рвоты, иногда до потери сознания.
- Свисты на вдохе.
- Набухание вен головы во время приступа, мелкоточечные кровоизлияния на коже лица.
- Мелкие язвочки в области уздечки языка.
- Покраснение лица и появление синевы в области рта при кашле.
- Раздражительность и нарушение сна.
- Потеря аппетита и веса.

Есть риск возникновения пневмонии, эмфиземы, кровоизлияния в мозг и других опасных последствий. Коклюш лечится долго, в организме он держится от 6 до 12 месяцев. Профилактика коклюша играет важную роль, особенно для маленьких детей до 5 лет.
К основным профилактическим мерам относятся:
- Вакцинация от палочки коклюша.
- Прием антибиотиков.
- Здоровое питание.
- Частые ежедневные прогулки на свежем воздухе.
Антибиотики применяют в профилактических целях, если здоровый ребенок контактировал с больным.
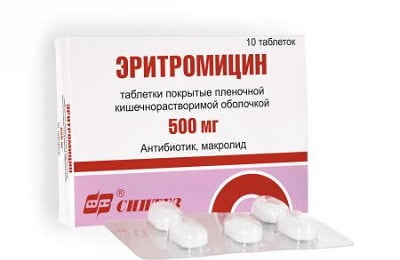
Самый оптимальный вариант для профилактики – прием Эритромицина. Он эффективный, безопасный и доступный.
Антибиотик почти не имеет побочных действий и хорошо подходит для профилактики коклюша у тех, кто еще здоров, но контактировал с больным коклюшем. Своевременный прием эритромицина поможет избежать распространения коклюшной инфекции в организме. Курс лечения назначается врачом.
Режим и особенности лечения
Против коклюша принимают антибиотики, отхаркивающие средства и соблюдают правильный режим. Лечение должно протекать в определенных условиях:
Ребенок должен как можно больше дышать прохладным и влажным воздухом температурой от +10° до -5 °.
- Исключаются любые физические нагрузки, кроме ежедневных прогулок на свежем воздухе.
- Больному нельзя сильно смеяться или плакать, чтобы не провоцировать приступы кашля.
- Обязательно соблюдение специальной диеты.
Из пищи исключаются продукты, раздражающие слизистую ротоглотки. В их число входят острые, жирные и соленые блюда, орехи, мед, копчености, шоколад, сухари. В рацион вводятся продукты, богатые витаминами и минералами. Можно дополнительно давать витаминные комплексы. Детей кормят небольшими порциями и часто.
Из лекарственных средств врач может назначить:
- Антибиотики – наиболее эффективны в начальных стадиях коклюша.
- Лекарства, обладающие бронхолитическим действием – расширяют просвет бронхов, снимая их спазм.
Муколитические препараты – используют для разжижения мокроты.
- Сосудорасширяющие и седативные препараты – необходимы для профилактики кислородного голодания и улучшения кровообращения в мозгу.
- Антигистаминные препараты – используются только в случае особой необходимости, при тяжелом психоэмоциональном состоянии больного.
- Препараты, стимулирующие работу иммунной системы.
Лекарства от кашля могут быть назначены только в целях предупреждения развития пневмонии и других осложнений. На кашель они не повлияют. Любые медикаменты можно давать ребенку только после назначения врача.
Эффективные антибиотики
Антибиотики применяют при коклюше в первые две недели с начала болезни. Лечиться ими в более поздние периоды развития болезни нет смысла. Используют антибактериальные средства, относящиеся к макролидам:
Дозировка препаратов зависит от возраста ребенка. Детям после года, как и при лечении коклюша у взрослых, назначают Левомицитин или Тетрациклин. Они эффективны при легких формах болезни. Прием лекарства рассчитывается на 4 раза в сутки, курс составляет от 7 до 10 дней. Через 5 дней может понадобиться дополнительный курс лечения. Детям до 3-4 лет левомицетин можно давать перед едой, разбавленным в сахарном сиропе.
- Свою эффективность при лечении этой болезни доказал Эритромицин. Было установлено, что коклюшная палочка особенно чувствительна к этому антибиотику. Его принимают внутрь, не разжевывая, в виде таблеток. Разовая доза для детей от 4 месяцев до 14 лет в сутки не должна превышать 0,5 г/кг. Прием лекарства делится на 3-4 приема в сутки, с интервалом в 6 часов. Антибиотик противопоказан детям, у которых проблемы со слухом, печеночная недостаточность или повышена чувствительность к составляющим препарата.
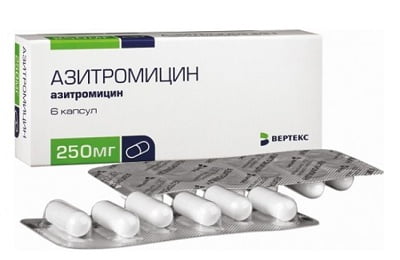
Одним из самых подходящих антибиотиков против коклюша является также Азитромицин. Антибиотик воздействует на очаги воспаления с высокой концентрацией бактерий. Благодаря тому, что он легко проникает в органы дыхательных путей, его эффективность достаточно высока. Азитромицин назначается детям с массой тела больше 10 килограмм. Дозировку и курс приема определяет лечащий врач.
Сильным воздействием на коклюшную палочку обладает Рокситромицин. Для детей антибиотик выпускают в виде суспензии. Принимают в зависимости от массы тела. Курс лечения не должен превышать 10 дней. Младенцам до 2 месяцев препарат противопоказан.
Антибиотики из ряда макролидов имеют немало побочных эффектов, поэтому их прием должен оправдывать возможные риски. Среди возможных негативных последствий:
- диарея;
- рвота;
- аллергические реакции (сыпь, зуд, отек, экзема, анафилактический шок);
- метеоризм;
- слабость;
- нарушение слуха;
- головная боль.
Любое медикаментозное средство дается детям строго по назначению врача! Увеличивать или уменьшать дозировку или менять курс приема без разрешения медика категорически запрещено!
Антибиотики для малышей до года
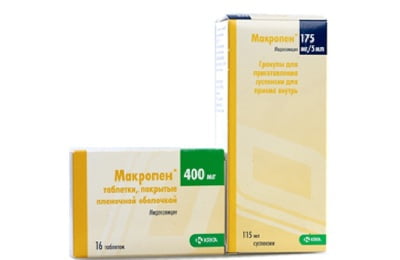
Для детей до года коклюш особо опасен. Малыши в этом возрасте подлежат госпитализации и лечатся строго под наблюдением медиков. При лечении коклюша у детей младше 12 месяцев обычно используют макропен или амоксициллин в виде препаратов Оспамокс или Флемоксин. Лучше применять Флемоксин.
Макропен является аналогом эритромицина. Для детей выпускаются флаконы с порошком, в которых готовят суспензию для приема внутрь.
- До 5 килограмм – 3,75 миллиграмм.
- От 5 до 10 килограмм – 7,5 миллиграмм.
- От 10 до 15 килограмм – 10 миллиграмм.
Порошок во флаконе разбавляют 10 миллиграммами дистиллированной или кипяченой воды. Максимальный срок приема макропена составляет 10 дней. Он противопоказан гиперчувствительным детям и малышам, страдающим печеночной недостаточностью.
Флемоксин относится к роду пенициллинов и обладает достаточно широким спектром действия. Особо эффективен он в первые дни заболевания.
Детям до года показана суточная доза от 30 до 60 микрограмм на каждый килограмм веса. Эту дозу делят на 3 приема в сутки. Если у ребенка после приема препарата нарушается стул, его применение немедленно прекращают. Он имеет ряд побочных действий и его нельзя использовать с антибиотиками одной группы.
Грудным детям также прописывают отхаркивающие препараты. Возможен и прием лекарств от кашля, во избежание осложнений. Амбробене значительно снизит риск возникновения пневмонии. Его лучше давать в виде сиропа. Доза младенцев – 20 капель 3 раза в день. Прием этого лекарственного средства может быть долгим, в зависимости от рекомендаций врача.

В борьбе с коклюшем, важно, чтобы грудничок дышал прохладным и влажным воздухом. При возможности его сон должен протекать в условиях свежего уличного воздуха, как днем, так и ночью. В комнате постоянно должно быть открыто окно или форточка. Приемы пищи малыша должны быть частыми, малыми дозами.
Возбудитель коклюша содержит целый ряд компонентов, способных при взаимодействии с организмом человека привести к развитию множества патологических процессов. Лечение коклюша у детей должно быть направлено на борьбу с дыхательной недостаточностью и устранение последствий, которые вызваны пониженным содержанием кислорода в организме больного. Лечение коклюша у взрослых принципиально не отличается от лечения данной патологии у детей. Назначение антибиотиков при коклюше должно быть четко обосновано.
Этапы лечения коклюша
На 1-м этапе возникает необходимость борьбы с возбудителями коклюша и купирования острых проявлений заболевания, таких как остановки дыхания, судорожного и геморрагического синдромов, специфических изменений в бронхолегочной системе.
На 2-м этапе проводится профилактика развития бактериальных осложнений.
Борьба с коклюшными палочками в сочетании с правильно организованным режимом, уходом и питанием больного ребенка — важнейшие компоненты терапии при коклюше на первом этапе.
Госпитализация
Дети старшего возраста и взрослые, заболевание у которых протекает в легкой форме и привитые дети могут лечиться в домашних условиях. Госпитализации подлежат:
- дети первых месяцев жизни непривитые от коклюша,
- дети и взрослые, заболевание у которых протекает в среднетяжелой форме, но имеются предпосылки к развитию осложнений,
- дети с хроническими заболеваниями, которые способствовали ослаблению и истощению организма, что привело к развитию коклюша,
- дети из общежитий, домов ребенка, проживающие в неблагоприятных бытовых условиях и закрытых лечебных учреждениях,
- взрослые с тяжелым осложненным течением заболевания.
У половины детей коклюш начинает развиваться под маской ОРВИ, микоплазменной, хламидийной и цитомегаловирусной инфекции. Поэтому главная задача инфекционного отделения — не допустить возможности вторичного инфицирования.
Рис. 1. На фото современная инфекционная больница с боксированными палатами.
Режим лечения
Правильно организованный режим лечения ребенка позволяет облегчить проявления заболевания. При коклюше он щадящий, ограничивающий отрицательные психоэмоциональные и физические нагрузки. Прогулки на свежем воздухе являются обязательной процедурой при лечении коклюша в домашних условиях. Оптимальными условиями для прогулок является температура воздуха от плюс десяти до минус пяти градусов Цельсия. Продолжительность прогулок должна составлять от 30 минут до 2-х часов. Прогулки при более низких температурах не желательны.
Психоэмоциональный покой включает в себя устранение всех внешних раздражителей. Сон должен быть более продолжительным. Госпитализировать детей необходимо вместе с мамами. Мамы должны обучиться методике проведения дыхательной гимнастики, уметь отвлекать детей от кашля и самой не пугаться его приближения, оказывать первую помощь при апноэ.
Рис. 2. Прогулки на свежем воздухе являются обязательными для детей, коклюш у которых протекает в легкой форме.
Антибиотики при коклюше
Антибиотики при коклюше для уничтожения возбудителей у детей и взрослых назначаются только в ранние сроки заболевания.
Макролиды являются препаратами выбора при лечении коклюша. Их предпочтительно назначать в первые 10 дней заболевания. Показаны такие антибиотики, как Эритромицин, Мидекамицин, Азитромицин, Рокситромицин, Кларитромицин и их аналоги.
При лечении коклюша используются также антибиотики пенициллинового ряда. Их предпочтительно назначать в первые 7 дней заболевания.
В период спазматического кашля назначение антибиотиков нецелесообразно из-за их отрицательного влияния на микробиоценоз (микробное сообщество) дыхательной системы. Однако при развитии бронхолегочных осложнений и наличии хронической бронхолегочной патологии антибиотики назначаются обязательно. Предпочтение отдается антибиотикам широкого спектра действия. При тяжелых формах коклюша назначаются антибиотики группы макролидов и цефалоспорины III — IV поколений.
На ранних стадиях заболевания используется противококлюшный γ-глобулин, облегчающий течение заболевания. Противококлюшный γ-глобулин вводится в период антибиотикотерапии.
Рис. 3. Спазматический приступообразный кашель — доминирующий симптомом заболевания у детей.
Патогенетическая и симптоматическая терапия коклюша у детей и взрослых
Патогенетическая и симптоматическая терапия коклюша направлена на нормализацию механизмов местной защиты слизистой оболочки бронхов, уменьшение кашля и отека слизистых оболочек, уменьшение чрезмерного выделения слизи (мокроты), противодействие бронхоспазму, облегчение отхождения мокроты.
При легкой форме заболевания назначаются успокаивающие препараты (настойка валерианы, пустырника, пиона). Из спазмолитических средств — микстура с экстрактом белладонны, кальция глюконат. Витамины группы С, А и Р. При аллергии показано назначение десенсибилизирующих средств.
Рис. 4. Лечение коклюша у детей в возрасте до одного года проводится в палатах интенсивной терапии.
Лечение кашля при коклюше у детей и взрослых
Противокашлевые препараты мало эффективны при коклюше. Однако их иногда используют при мучительном кашле.
- Отхаркивающие препараты (муколитики) Бронхикум, Амброксол, Амбробене, Стоптуссин и Лазолван.
- Препараты с отхаркивающим эффектом и стимуляторы двигательной (моторной) функции дыхательных путей — Синетос, Туссин, Колдрекс бронхо и Бромгексин.
- Противокашлевой препарат центрального действия Синекод.
- Бронходиллятаторы Беродуал и Эуфиллин.
Бронхомуколитики желательно вводить при помощи небулайзера. Аппаратное введение препаратов этой группы гарантирует их глубокое проникновение в бронхолегочную систему.
На второй неделе спазматического периода подключается массаж и дыхательная гимнастика.
Правильная организация досуга у детей старшего возраста (занятия, игры, развлечения, чтение) способны предотвратить приступы кашля. Они снижают кашлевую доминанту.
Рис. 5. Бронхомуколитики при коклюше желательно вводить при помощи небулайзера.
При тяжелом приступообразном кашле назначается противоаллергический препарат Пипольфен и транквилизатор Седуксен.
При бронхообструкции показан Эуфиллин. Такие препараты, как Солутан, Атропин, Эфедрин и Адреналин применять нецелесообразно из-за того, что они повышают давление в малом круге кровообращения и повышают возбудимость центральной нервной системы.
Седативным и противосудорожным действием обладают транквилизаторы Седуксен, Реланиум и Сибазон.
Успокаивает больных, уменьшают частоту приступов кашля и апноэ, обладают противорвотным эффектом нейроплегические средства (нейролептики). Из препаратов этой группы при лечении коклюша у детей применяется Аминазин.
Транквилизаторы и нейролептики применяются при среднетяжелых и тяжелых формах заболевания.
Источник статьи: http://medkyrs.ru/kokljush-i-ceftriakson/
Какие антибиотики рекомендуется принимать при коклюше

Как правило, медики, формируя стратегию комплексного лечения, назначают и антибиотики – по этой причине многих интересует, эффективны ли они в данной ситуации.
Чаще всего страдают от коклюша дети, и лишь иногда инфекцию выявляют у взрослых (если они ранее не заражались). Следует понимать, что вакцина не дает абсолютной защиты, однако позволяет гораздо легче перенести болезнь и в значительной мере снизить вероятность появления осложнений.
Антибиотики при коклюше являются одной из мер, позволяющих повысить шанс на выздоровление, и отказываться от них не стоит.
Немного о коклюше
Возбудителем недуга является бордетелла, или палочка коклюшная. В Европе ее именуют бактерией Борде-Жангу. Микроорганизм передается от больного человека к здоровому во время:
- беседы;
- кашля;
- чихания.
Причем капельки мокроты могут достигать и людей, стоящих в нескольких метрах от инфицированного. Вне человеческого тела палочка быстро гибнет. Уничтожает ее также:
- ультрафиолет;
- дезинфицирующие средства;
- холод.
Для людей, пребывающих в тесном контакте с заразившимся, шанс заболеть очень высок. Достигает в среднем 90 процентов.
Причем в закрытых группах (детские сады, интернаты) нередко болеют все без исключения.
У человека отсутствует врожденная невосприимчивость к коклюшу. Потому довольно часто болезнь находят даже у грудных детей. В настоящее время наиболее действенный способ защиты – вакцинация. В России используется препарат АКДС. Однако и после него иммунитет сохраняется недолго – максимум 12 лет. Потому заболеть могут и подростки, и взрослые люди.
Острой фазе развития заболевания предшествует инкубационный период. Длительность его в большинстве случаев составляет 7 дней. Но иногда он продолжается и 3 недели. Начало недуга во всех ситуациях достаточно острое.
Медики различают три этапа развития коклюша:
- первый – катаральный;
- второй – спазматического кашля;
- и наконец – выздоровление.
В начальном периоде диагноз поставить достаточно трудно, поскольку все проявления соответствуют ОРЗ и многие врачи не считают нужным направлять на анализ ребенка.
Только вторая фаза позволяет точно указать на коклюш, поскольку у больного развивается кашель непродуктивный и приступообразный со вдохом, сопровождающимся свистом (так называемая реприза).
Следующие формы болезни поддаются диагностированию с большим трудом:
- атипичная;
- стертая;
- абортивная.
Впрочем, их течение достаточно легкое, и особых проблем ни взрослому, ни ребенку они не доставляют.
Эффективны ли антибиотики
У коклюшной палочки имеется одно свойство – она не способна выработать устойчивость к антибактериальным препаратам. Это обстоятельство воспринимается многими как прекрасная возможность обуздать инфекцию с минимальными трудностями. Однако специалисты отмечают, что есть ряд сложностей, препятствующих тому.
Попав в человеческое тело, бактерия начинает интенсивно размножаться на слизистых покровах бронхов, и в равной степени в альвеолах. При этом она выделяет токсины. Если выявляют коклюш в катаральном периоде, то польза от антибиотиков более чем очевидна.
Но, как ранее уже отмечалось, в большинстве случаев за помощью обращаются на второй фазе, когда начинаются приступы непродуктивного кашля. Проблема же состоит в том, что антибиотики никак не помогают справиться с самим токсином. Вместе с тем он, воздействуя на рецепторы, заставляет мозг видеть неполадки в бронхах. Так создается перманентное возбуждение в его кашлевом центре.
Сами же микроорганизмы в большинстве случаев и так погибают через 20 или максимум 25 суток после начала острой фазы, безо всяких лекарств. Таким образом, медики указывают, что нет смысла назначать антибиотики на третьей неделе.
Когда антибиотики нужны
Лечение антибиотиками не является обязательным, поскольку во втором периоде коклюша они никак не помогают снизить количество приступов или интенсивность собственно кашля. Больший эффект достигается, если их прописывают в первые 14 дней болезни.
Из этого делается вполне однозначное заключение: важно не то, какие именно препараты использовать, а когда их принимать.
Антибиотики показаны в следующих ситуациях:
- если ребенок маленький (меньше 2-х лет);
- когда болезнь протекает в осложненной форме;
- при наличии других инфекционных заболеваний, протекающих на фоне коклюша.
Причем иногда случается, что сразу несколько членов семьи заболели – здесь целесообразно прописать антибиотики всем, кто контактировал с инфицированными, невзирая на возраст. Такая мера в большей степени является, впрочем, профилактической.
Важно сделать это, даже если анализы не показали наличия возбудителя коклюша в мокроте заболевшего. Практика свидетельствует, что если положительная проба во всех случаях подтверждает диагноз, то отрицательная отнюдь его не опровергает.
В то же время стоит указать, что антибиотики, принимаемые с запозданием, не ухудшают состояние больного – они просто бесполезны.
Какие именно препараты эффективны против коклюша
В настоящее время промышленность производит достаточно широкий ассортимент антибиотиков. Многие из них в состоянии уничтожить в кратчайшие сроки коклюшную палочку.
- пенициллиновые препараты;
- 3-4 поколение цефалоспоринов;
- макролиды.

- Кларитромицин;
- Азитромицин;
- Мидекамицин;
- Рокситромицин;
- Макропен;
- Эритромицин.
Для малышей меньше 2-х лет более правильным будет назначение Азитромицина. В настоящее время появились доказательства, что Эритромицин провоцирует развитие пилоростеноза.
Последний препарат необходимо давать детям до 7 лет и в равной степени подросткам до 14-ти. Он не приводит к интоксикации печени и не вредит микрофлоре ЖКТ.
Довольно действенное средство – Сумамед. Его дают по одной таблетке на протяжении 5 дней. Вообще, при лечении коклюша целесообразно прописывать именно короткие курсы антибактериальной терапии, длящиеся не более недели. Если же болезнь протекает с осложнениями, то прием требуется более долгий. Какой продолжительности должен быть курс – определяет здесь лечащий врач.
Из пенициллиновых препаратов разрешается применять:
- Оспамокс;
- Амоксициллин;
- Флемоксил;
- Тикарциллин;
- Биомицин.
Если коклюш проходит в тяжелой форме, целесообразно использовать не только антибиотики из группы макролидов, но и цефалоспорины как 3-го, так и 4-го поколения. В эту категорию входят:
- Цефалексин;
- Азаран;
- Цефотаксим;
- Зиннат;
- Цефтазидим;
- Цефадроксил;
- Цефтриаксон и пр.

В обязательном порядке антибиотики назначают, если развилось осложнение из-за вторичного инфицирования легких. Подбор препарата производят исходя из чувствительности выявленной бактерии. Но в целом всегда стоит отдавать предпочтение медикаментам широкого действия.
Вообще дозировка антибактериальных средств производится лечащим специалистом, который при этом должен учитывать:
- состояние пациента;
- его возраст;
- наличие сопутствующих заболеваний.
Стоит учитывать, что для заболевшего гораздо большее значение имеет возможность постоянно дышать свежим, прохладным и достаточно влажным воздухом. По этой причине ребенка регулярно необходимо выводить на улицу. Идеальными будут прогулки по берегу реки или возле других водоемов.
Аналогичную атмосферу нужно воссоздать и в его комнате. Проветривание, равно как и влажную уборку, проводят до 5 раз в сутки. Температура в помещении должна быть в пределах 16-20 градусов.
Источник статьи: http://kashelsovet.ru/koklyush/kakie-antibiotiki-rekomenduetsya-prinimat-pri-koklyushe.html
 Ребенок должен как можно больше дышать прохладным и влажным воздухом температурой от +10° до -5 °.
Ребенок должен как можно больше дышать прохладным и влажным воздухом температурой от +10° до -5 °. Муколитические препараты – используют для разжижения мокроты.
Муколитические препараты – используют для разжижения мокроты. Дозировка препаратов зависит от возраста ребенка. Детям после года, как и при лечении коклюша у взрослых, назначают Левомицитин или Тетрациклин. Они эффективны при легких формах болезни. Прием лекарства рассчитывается на 4 раза в сутки, курс составляет от 7 до 10 дней. Через 5 дней может понадобиться дополнительный курс лечения. Детям до 3-4 лет левомицетин можно давать перед едой, разбавленным в сахарном сиропе.
Дозировка препаратов зависит от возраста ребенка. Детям после года, как и при лечении коклюша у взрослых, назначают Левомицитин или Тетрациклин. Они эффективны при легких формах болезни. Прием лекарства рассчитывается на 4 раза в сутки, курс составляет от 7 до 10 дней. Через 5 дней может понадобиться дополнительный курс лечения. Детям до 3-4 лет левомицетин можно давать перед едой, разбавленным в сахарном сиропе.