Гипертоническая болезнь – патология хронического характера, проявлением которой является стойкое повышение артериального давления (артериальная гипертензия – АГ). Однако синдром артериальной гипертензии не считается ведущим в тех случаях, когда повышение давления – лишь один из многих симптомов основного заболевания. Такие состояния называют симптоматической артериальной гипертензией.
Постановка диагноза гипертоническая болезнь подразумевает возникновение опасности поражения органов и систем организма, которые наиболее подвержены влиянию повышенного АД. Это сердце, почки, головной мозг и сосуды глазного дна. Эти органы называются органами-мишенями.
Классификация артериальной гипертензии:
- первичная (эссенциальная, идиопатическая) АГ – собственно гипертоническая болезнь;
- вторичные артериальные гипертензии (симптоматические).
Симптоматические гипертензии, в свою очередь, разделяются на такие подвиды:
- нефрогенные (почечные) – развиваются на фоне патологии почек;
- эндокринные – возникают вследствие нарушения работы желез внутренней секреции (наиболее часто при поражении щитовидной железы);
- гемодинамические – имеют в основе врожденные патологии аорты (сужение просвета) и нарушение сердечной деятельности, характеризуются повышением преимущественно систолического АД;
- центрогенные – развиваются на фоне патологий центральной и периферической нервной системы;
- ятрогенные – как следствие приема лекарственных препаратов.
Согласно статистическим данным, по частоте проявления центрогенные и ятрогенные синдромы встречаются в 1-2% случаев, гемодинамические – 2-3%, эндокринные – 3-5%, почечные – 12-15%. Собственно гипертоническая болезнь выявляется у 70-75% больных, страдающих артериальной гипертензией.
Классификация гипертонической болезни, принятая Всемирной Организацией Здравоохранения, выглядит следующим образом (СД (систолическое давление)/ ДД (диастолическое давление)):
- АД в норме (допустимые показатели) – 130/85;
- повышенное незначительно, что не является патологией (пограничное состояние) – 130-139/85-89;
- 1 степень (мягкая) – 140-159/90-99;
- 2 степень (умеренная, средняя) – 160-179/100-109;
- 3 степень (тяжелая) – 180/110 и выше;
- изолированная систолическая – СД (систолическое, верхнее давление) – выше 180, ДД (диастолическое, нижнее давление) – ниже 90.
Определение гипертонической болезни по показателям артериального давления дает возможность предположить степень поражения органов-мишеней. При постановке диагноза нужно учитывать этот фактор, и назначать терапию, которая будет направлена не только на симптоматическое лечение (в частности снижение показателей АД). Необходимо устранять причины гипертонии и поддерживать жизнедеятельность пострадавших органов.
Классификация болезни по степени поражения органов-мишеней при артериальной гипертензии выглядит следующим образом:
- при первой степени артериальной гипертензии наблюдается повышение артериального давления без органического изменения внутренних органов;
- вторая степень характеризуется стойким повышением АД с органическими изменениями внутренних органов, без нарушения их функций. При этой стадии развития болезни отмечают: гипертрофию левого желудочка, сужение артерий сетчатки глаза, повышение уровня креатинина и белка в моче; признаки атеросклеротического поражения крупных сосудов;
- третья степень – значительное повышение АД с морфологическими изменениями внутренних органов и нарушениями их функций.
При гипертонии третьей, тяжелой степени течения, наблюдаются серьезные изменения в работе органов-мишеней, возникает серьезная опасность для жизни пациента:
- со стороны сердца: развитие сердечной недостаточности, стенокардия, инфаркт миокарда;
- со стороны головного мозга: гипертоническая энцефалопатия, нарушения мозгового кровообращения, развитие ишемического или геморрагического инсульта;
- со стороны органов зрения: кровоизлияния, экссудативные явления с проявлением отечности соска зрительного нерва, в отдельных случаях зрительный нерв может быть не затронут;
- проявления хронической почечной недостаточности с повышением уровня креатинина выше 2 мг/дл;
- со стороны сосудов: окклюзии периферических артерий, расслаивающая аневризма аорты.
Этиология гипертонической болезни доподлинно не установлена. Но называют несколько факторов, которые увеличивают риски возникновения болезни:
- психоэмоциональная нестабильность, синдром хронической усталости, подверженность стрессам, отсутствие полноценного отдыха (как физического, так и морального);
- гиподинамия, которая в современном мире вызвана образом жизни, особенностями работы и отсутствием достаточных физических нагрузок;
- чрезмерное увлечение соленой, острой и пряной пищей, которое провоцирует задержку жидкости в организме;
- вредные привычки – курение, чрезмерное потребление алкоголя, даже слабого;
- нарушение метаболизма: ожирение, сахарный и несахарный диабет, гормональные патологии;
- повышенный индекс массы тела;
- наследственный фактор. Доказано, что гипертония возникает в большинстве случаев у тех, чьи родственники тоже страдали от этой болезни.
Определение гипертонии, как основного диагноза, может происходить в любом возрасте. Статистика показывает, что это заболевание в последнее время значительно «помолодело». Такое положение дел говорит о том, что объективные факторы зачастую не являются основополагающими в возникновении патологии. Образ жизни может спровоцировать раннее проявление АГ, значительно влияя на качество и продолжительность жизни человека.
При гипертонической болезни органами-мишенями, как уже упоминалось ранее, названы:
- сердце;
- сосуды;
- почки;
- головной мозг;
- органы зрения (а именно сосуды глазного дна).
Гипертония характерна тем, что действует на органы и системы организма избирательно. Но длительное воздействие на определенные участки тела приводит к общему сбою в работе. Ведь человек – сложный организм, и четкая его работа зависит от каждой составляющей.
Изменения в работе сердца сказываются на работе всего организма в целом. Ведь это «мотор», который дает возможность человеку жить.
Гипертрофия левого желудочка – самый распространенный дефект, возникающий вследствие гипертонии. Сердце вынуждено с усилием проталкивать кровь через суженную аорту за счет использования резервных ресурсов, увеличивая силу и частоту сокращений.
На ранних этапах болезни наращивание мышечной массы, в ответ на растущее сопротивление сосудов, играет компенсаторную роль. Это дает возможность более или менее нормального кровоснабжения.
Со временем мышцы стенки левого желудочка начинают утолщаться все больше. Кровеносные сосуды (капилляры и артериолы) не успевают за мышечным ростом, и кровообращение становится недостаточным. Сердце «устает» и преждевременно изнашивается.
Гипертрофия – фактор риска развития осложнений, таких как ишемия (недостаточное снабжение кислородом сердечной мышцы), вследствие чего развивается стенокардия, инфаркт миокарда, который зачастую становится причиной смерти пациента.
Нарушение диастолической функции левого желудочка развивается вследствие увеличения мышечной массы миокарда. На ранних этапах сердце просто не успевает, а в дальнейшем не может расслабиться в период диастолы, когда мышцы должны в состоянии покоя насытиться кислородом и питательными веществами.
На фоне кислородного голодания «наш мотор» не только утрачивает возможность расслабляться, но со временем — и правильно сокращаться. Развивается хроническая сердечная недостаточность, которая очень трудно поддается лечению.
А если гипертония сопровождается такими сопутствующими заболеваниями как сахарный диабет, атеросклероз, аритмии различного генеза, пороки сердца, то недостаточность появиться гораздо раньше предполагаемого срока.
При гипертонической болезни артериальные сосуды постоянно находятся в тонусе из-за сокращения мышечного слоя. С течением времени они начинают постепенно «привыкать» к такому состоянию, утрачивая способность расслабляться, так как стенки заменяются соединительной тканью. Такая патология называется ремоделированием сосудистого русла.
Это состояние вызывает потерю зрения и провоцирует осложнения в виде атеросклероза коронарных сосудов и периферического атеросклероза конечностей.
Прямую связь с сосудистыми патологиями, возникающими на фоне гипертонической болезни, имеют поражения глаз, а именно – сосудов в глазном дне. Как осложнение возникает полная или частичная потеря зрения.
Наблюдается нарушение состояния вначале мелких сосудов — артериол. Их стенки уплотняются и утолщаются настолько, что это приводит к нарушению прохождения крови. Это приводит к дистрофическим изменениям сетчатки вследствие недостаточного снабжения кислородом и питательными веществами.
Стойкие высокие показатели артериального давления приводят к тому, что развивается отек соска зрительного нерва, что провоцирует кровоизлияние в сетчатку. Если гематома локализуется в районе желтого пятна, пациенту грозит потеря зрения. Также может развиться отслойка сетчатки, и как следствие – слепота.
Изменения в глазном дне – неблагоприятный прогноз течения гипертонической болезни.
Изменения в работе головного мозга наблюдаются уже при 2 степени АГ. Они не имеют строго специфической симптоматики, и прогрессирование таких проявлений происходит преимущественно в периоды повышенного давления.
Все эти проявления связаны с недостаточным снабжением мозга кислородом и питательными веществами, возникающими на фоне склерозирования крупных сосудов головного мозга.
Если болезнь протекает бесконтрольно, без соответствующего лечения, то со временем симптоматика нарастет. Во время обследования могут выявляться специфические симптомы, указывающие на стойкое поражение сосудов мозга. Могут возникать гипертонические кризы, характеризующие вторую степень болезни.
Третья стадия ГБ проявляется наличием еще большего количества тяжелых симптомов, приводящих к значительному нарушению качества жизни, снижению трудоспособности, повторению гипертонических кризов. Как следствие – развиваются инсульты.
- геморрагический инсульт или кровоизлияние в головной мозг возникает в 20% случаев всех инсультов. Это самый тяжелый вариант развития гипертонии, приводящий к смерти или тяжелой инвалидности;
- ишемический инсульт возникает в 80% случаев, вследствие закупорки мозговой артерии тромбом или эмболом, а также сильным сужением просвета сосуда.
Нарушение работы почек и мочевыводящей системы могут быть как причиной, так и следствием гипертонии. Под воздействием повышенного давления развивается локальный гломерулосклероз. Более активно он развивается при наличии таких сопутствующих факторов как курение и атеросклеротические явления. Не допустить тяжелого течения этого состояния можно при помощи поддержания АД в пределах целевого уровня.
Микроальбуминурия – состояние, возникающее как следствие воздействия повышенного кровяного давления. Белок просачивается через почечный фильтр и попадает в мочу. Наличие белка при проведении анализов свидетельствует о начале патологического процесса в почках и риска развития почечной недостаточности.
Следующий «этап» поражения почек – хроническая почечная недостаточность (ХПН), которая характеризуется потерей возможности вывода продуктов жизнедеятельности. В самом тяжелом случае течения ХПН больному необходим гемодиализ – фильтрация крови через аппарат «искусственной почки».
Поставить правильный диагноз поможет не только диагностика, но и сбор анамнеза. При поражении определенного органа человек будет чувствовать специфические симптомы, которые будут усугубляться в связи со степенью выраженности патологии.
При поражении сердца наблюдаются такие проявления, которые могут выявляться по истечении довольно длительно времени, и нарастать в зависимости от степени тяжести:
- боли колющего и давящего характера в проекции сердца, не отдающие в другие органы. Возникают в самом начале, и не являются специфическими. Как правило, проявляются при высоких показателях АД и не снимаются препаратами нитроглицериновой группы;
- загрудинные боли, отдающие в левую руку, подбородок или под лопатку, проходят после приема нитроглицерина и его аналогов;
- одышка, тахикардия, отеки нижних конечностей, общая слабость, непереносимость физических нагрузок – как следствие гипертрофии левого желудочка;
- аритмии, которые могут привести к тромбоэмболическим осложнениям.
Со стороны сосудов симптомы возникают достаточно поздно, так как это поражение на ранних стадиях протекает бессимптомно. По прошествии времени проявляются:
- боли в конечностях (вследствие поражения периферических сосудов, которые наиболее выражены при ходьбе);
- ухудшение зрения, вплоть до частичной или полной потери.
Со стороны головного мозга наблюдается развитие гипертонической энцефалопатии, характерными признаками которой являются:
- частые головные боли, головокружения;
- свист и шум в ушах;
- ухудшение общего состояния, снижение работоспособности;
- ухудшение сна;
- снижение остроты мыслительных процессов и памяти;
- раздражительность, немотивированные смены настроения.
Почки просигнализируют ухудшением общего состояния, болями в пояснице в проекции органа, частыми мочеиспусканиями, особенно в ночное время. Но основными признаками поражения будут показатели клинических исследований, где отмечается повышение уровня белка, креатинина, мочевой кислоты и других показателей.
Гипертоническая болезнь требует к себе пристального внимания и адекватного лечения, чтобы не допустить значительного повреждения органов-мишеней. Важно выполнять все предписания врача и проходить регулярный контроль показателей работы организма.
источник
Качество жизни и прогноз у больных артериальной гипертензией, конечно, зависит от выраженности поражения органов-мишеней, т.е. органов, подверженных функциональным и морфологическим изменениям вследствие высокого артериального давления. Такими органами являются сердце, почки, головной мозг, сетчатка глаза, периферические артерии.
Поражение сердца при артериальной гипертензии
Поражение сердца при артериальной гипертензии обозначается многими кардиологами как гипертоническое сердце или гипертоническая болезнь сердца.
Гипертоническое сердце — это комплекс анатомических, биохимических и физиологических изменений, возникающих в миокарде в процессе течения артериальной гипертензии от начала заболевания, когда эти изменения носят клинически скрытый характер, до финальной стадии, приводящей к развитию сердечной недостаточности.
Гипертоническое сердце характеризуется прежде всего гипертрофией миокарда левого желудочка. Однако гипертрофия миокарда левого желудочка в последующем приводит к сердечной недостаточности, нарушениям сердечного ритма и способствует, особенно при неконтролируемой артериальной гипертензии, атеросклеротическому поражению коронарных артерий и его прогрессированию.
Гипертрофия левого желудочка
Гипертрофия левого желудочка характеризуется увеличением массы миокарда левого желудочка за счет гипертрофии кардиомиоцитов и увеличения содержания коллагена в миокарде.
Гипертрофия миокарда левого желудочка имеет серьезное прогностическое значение, так как она значительно увеличивает риск сердечно-сосудистых осложнений при артериальной гипертензии.
Гипертрофия миокарда левого желудочка приводит к значительным нарушениям в первую очередь диастолической, а в последующем — и систолической функции миокарда.
В настоящее время гипертрофия миокарда левого желудочка является общепризнанным независимым фактором риска сердечной недостаточности, ишемической болезни сердца, желудочковых нарушений сердечного ритма, внезапной смерти.
Механизмы неблагоприятных эффектов, связанных с гипертрофией миокарда левого желудочка
Гипертрофия миокарда левого желудочка рассматривается на начальных этапах как компенсаторно-приспособительная физиологическая реакция сердца на увеличенное общее периферическое сосудистое сопротивление (увеличенную постнагрузку на левый желудочек). Главной целью компенсаторно-приспособительных реакций является увеличение работы сердца и поддержание нормального сердечного выброса. Однако по мере прогрессирования гипертрофии миокарда левого желудочка возникает несоответствие между возрастающей потребностью гипертрофированного миокарда в кислороде и значительно сниженными возможностями коронарного кровотока в связи со сдавлением интрамуральных ветвей коронарных артерий гипертрофированным миокардом и прогрессирующим стенозирующим атеросклерозом коронарных артерий. Указанные обстоятельства вызывают развитие диффузной ишемии миокарда, значительных дистрофических и даже некротических изменений в кардиомиоцитах, которые замещаются фиброзной тканью.
Данные объективного физикального исследования
Классическими признаками гипертрофии миокарда левого желудочка являются:
смещение верхушечного толчка влево (в норме верхушечный толчок располагается в пятом межреберье на 1—1.5 см кнутри от левой срединно-ключичной линии и у худощавых людей иногда виден глазом);
увеличение зоны распространенности верхушечного толчка (о распространенности верхушечного толчка судят по величине выпячивающегося под влиянием сокращения сердца участка грудной клетки, в норме площадь верхушечного толчка доходит до 2 см 2 );
увеличение высоты и резистентности верхушечного толчка (высота верхушечного толчка определяется амплитудой движения выпячивающегося участка грудной стенки; о резистентности верхушечного толчка врач судит на основании величины усилия, которое приходится приложить, чтобы воспрепятствовать выпячиванию грудной стенки);
смещение кнаружи левой границы относительной тупости сердца (в норме граница относительной тупости сердца находится на 1-1.5 см кнутри от срединно-ключичной линии).
Следует заметить, что вышеприведенные характерные изменения верхушечного толчка и левой границы относительной тупости сердца наблюдаются только при очень резко выраженной гипертрофии левого желудочка.
При значительной гипертрофии миокарда левого желудочка могут определяться характерные аускультативные признаки. Выраженная гипертрофия левого желудочка и его диастолическая дисфункция (нарушение расслабления) могут обусловить появление IV тона за счет активного сокращения левого предсердия при высоком диастолическом давлении в полости левого желудочка. Чаще всего IV тон хорошо выслушивается в момент наиболее значительного повышения артериального давления, потому что в это время резко нарушается систолическое опорожнение левого желудочка и, следовательно, далее — левого предсердия.
При развитии выраженной дилатации полости левого желудочка и нарушении его сократительной способности могут прослушиваться IV и III тоны сердца, возможно появление протодиастолического ритма галопа, часто выслушивается систолический шум митральной регургитации в области верхушки сердца (относительная митральная недостаточность).
Инструментальная диагностика гипертрофии миокарда левого желудочка
Недостаточность кровообращения у больных с гипертоническим сердцем
При значительной гипертрофии миокарда левого желудочка, особенно длительно существующей, наблюдается постепенное и прогрессирующее ослабление сократительной функции миокарда. Общепринято считать, что к развитию застойной сердечной недостаточности приводит присоединение к артериальной гипертензии инфаркта миокарда, стенозирующего атеросклероза коронарных артерий, сахарного диабета, тяжелой инфекции, и особенно пароксизмальной мерцательной аритмии и трепетания предсердий. Кстати, все вышеперечисленные факторы способствуют также снижению функции гипертрофированного миокарда.
Сердечная недостаточность при артериальной гипертензии может быть острой или хронической. Острая сердечная недостаточность (сердечная астма, отек легких) чаще всего развивается в остром периоде инфаркта миокарда и при тяжелом и длительном гипертоническом кризе.
Хроническая сердечная недостаточность у больных с гипертоническим сердцем может быть:
В настоящее время большинство кардиологов считает, что при гипертрофии миокарда левого желудочка в первую очередь нарушается диастолическая функция, т.е. нарушается расслабление миокарда левого желудочка в фазе диастолы и его наполнение кровью — развивается диастолическая недостаточность или диастолическая дисфункция. Под термином «диастолическая дисфункция» подразумевается невозможность желудочков принимать кровь под низким давлением без компенсаторного повышения давления в предсердиях. При этом наполнение желудочков замедлено либо происходит не в полном объеме, вследствие чего развивается легочный или системный застой.

Большой клинический интерес представляет классификация гипертонического сердца, в которой выделяются 4 стадии гипертонического сердца и приводятся диагностические признаки каждой стадии.
I стадия — отсутствуют клинические признаки гипертонического сердца, но с помощью специальных методов исследования выявляются признаки повышенной нагрузки на миокард, увеличение потребности миокарда в кислороде и напряжения миокарда, ранние признаки нарушения диастолической функции миокарда левого желудочка, в частности, снижение индекса опорожнения левого предсердия.
II стадия — увеличение левого предсердия (по данным электрокардиографического и эхокардиографического исследования).
III стадия — развитие гипертрофии левого желудочка (по данным ЭКГ, рентгенологического и эхокардиографического исследования), при этом отсутствуют клинические признаки недостаточности кровообращения.
IV стадия — развитие сердечной недостаточности вследствие прогрессирования гипертонической болезни сердца, часто присоединяется ишемическая болезнь сердца.
Поражение периферических артерий при артериальной гипертензии
Периферические артерии — важный орган-мишень, во многом определяющий прогноз при артериальной гипертензии. По аналогии с сахарным диабетом условно поражение артериальной системы при артериальной гипертензии можно подразделить на макро- и микроангиопатии.
Под макроангиопатиями следует понимать поражение артерий среднего и крупного калибра, под микроангиопатиями — поражение микроциркуляторного русла.


Гипертонические макроангиопатии — это атеросклеротическое поражение артерий крупного и среднего калибра, т.е. аорты, ее крупных ветвей, региональных артерий.
Многочисленными исследованиями установлено, что артериальная гипертензия любого генеза является важным фактором риска развития атеросклероза и способствует быстрому прогрессированию уже развившегося атеросклеротического процесса. У больных артериальной гапертензией также часто имеются и другие факторы риска развития атеросклероза артерий: курение, гиперхолестеринемия.
Более раннее и быстрое развитие атеросклероза артерий при артериальной гипертензии обусловлено, с одной стороны, неблагоприятным влиянием повышенного артериального давления на состояние артериальной стенки, повреждением эндотелиального слоя, с другой стороны, гормональными и метаболическими нарушениями, свойственными первичной артериальной гипертензии (в частности, увеличение активности симпато-адреналовой и ренин-ангиотензин2-альдостероновой системы, гиперинсулинизм и др.).
Клиническая диагностика гипертонических макроангиопатий
Атеросклеротическое поражение височных артерий проявляется головными болями (чаще в височных областях), а также характерными пальпаторными изменениями — плотностью (иногда неравномерными уплотнениями в виде «гусиного горна» или четок), извилистостью, выраженной пульсацией.
Атеросклероз сонных артерий проявляется характерной клинической симптоматикой. Больные жалуются на головные боли, снижение памяти, возможны головокружения, отмечается снижение зрения на стороне поражения. Диагноз уточняется с помощью ультразвукового исследования сонных артерий.
Атеросклероз почечной артерии
Атеросклероз коронарных артерий
Инструментальная диагностика гипертонической макроангиопатии
Для артериальной гипертензии характерно снижение растяжимости, эластичности артерий крупного и среднего калибра, и этому факту придается важное патогенетическое значение в развитии функциональных и органических изменений сердечно-сосудистой системы.
Ультразвуковое исследование артерий дает возможность оценить состояние просвета и стенки сосуда. Доплеровское УЗ-исследование широко используется для изучения скорости распространения пульсовой волны.
Магнитно-резонансная томография аорты и артерий имеет ряд значительных преимуществ по сравнению с другими методами.
Под гипертонической микроангиопатией понимают функциональные и морфологические изменения, происходящие при артериальной гипертензии в мелких сосудах (мелких артериях и мик-роциркуляторной системе).
В системе микроциркуляции и мелких артериях при артериальной гипертензии отмечаются следующие нарушения:
гипертрофия сосудистой стенки;
уменьшение просвета сосудов;
уменьшение числа сосудов капиллярной сети;
снижение интенсивности кровотока.
Поражение почек при артериальной гипертензии
Поражение почек при первичной артериальной гипертензии обозначается термином «гипертоническая нефропатия» или «гипертонический артериолосклеротический нефросклероз» («первично сморщенная почка»).
Клинико-лабораторные и инструментальные проявления гипертонической нефропатии
Различают 4 стадии гипертонического нефроангиосклероза.
I стадия (латентная) — отсутствуют четкие морфологические изменения сосудов; наблюдаются повышенный натрийурез, снижение почечного кровотока и клубочковой фильтрации.
II стадия (протеинурическая) — признаки начального повреждения артериол почек, клубочков, канальцев, интерстиция; клинические и лабораторные проявления — ночная поллакиурия, малая протеинурия, микрогематурия, снижение концентрационной способности почек.
III стадия (азотемическая) — патоморфологически характеризуется выраженной картиной нефроангиосклероза (первично сморщенной почки), клинически —хронической почечной недостаточностью различной степени выраженности.
IV cтадия (наблюдается не у всех больных с артериальной гипертензией, а только при синдроме злокачественной артериальной гипертензии) — злокачественный нефроангиосклероз с явлениями некроза артериол и артерий.
В настоящее время найдены ранние и точные диагностические маркеры поражения почек в латентной стадии гипертонического нефроангиосклероза:
изменения скорости клубочковой фильтрации.
Микроальбуминурия — это субклиническая экскреция альбумина с мочой (от 20 до 200 мкг/мин или от 30 до 300 мкг/сутки.
Диагностические критерии микроальбуминурии, нормоальбуминурии, макроальбуминурии
Нормоальбуминурия — 300 мг за сутки.
Скорость клубочковой фильтрации является информативным и чувствительным показателем функции почек.
Клубочковая фильтрация — это ультрафильтрация воды и низкомолекулярных компонентов плазмы через клубочковый фильтр, а скорость клубочковой фильтрации — это объем клубочковой фильтрации за единицу времени.
В норме СКФ в среднем составляет 80-120 мл/мин.
В латентной стадии гипертонического нефроангиосклероза может иметь место небольшое снижение СКФ при отсутствии клинических проявлений поражения почек. Повышения уровня креатинина в крови в латентной стадии нет, гиперкреатининемия начинает появляться в последующих стадиях при снижении СКФ менее 40—50 мл/мин.
Относительная плотность мочи и ее колебания в течение суток в пробе по Зимницкому, содержание в крови мочевины, креатинина нормальные. Заметных изменений почек при ультразвуковом исследовании (в том числе доплеровском), радиоизотопной ренографии в латентной стадии нет.
Характеризуется начальными признаками повреждения артериол, капилляров, интерстиция почек и проявляется следующей симптоматикой:
ночная поллакиурия (учащенное мочеиспускание ночью), всегда сопровождающаяся полиурией;
протеинурия с потерей белка около 0.5—1.0 г в сутки;
цилиндрурия (обычно в моче обнаруживаются гиалиновые и зернистые цилиндры);
снижение концентрационной функции почек (уменьшаются колебания и величина относительной плотности мочи в пробе по Зимницкому);
снижение скорости клубочковой фильтрации;
ультразвуковое исследование почек (в том числе доплерография), как правило, не обнаруживает заметных изменений.
В протеинурической стадии отсутствует хроническая почечная недостаточность (клинически выраженная), содержание в крови мочевины, креатинина нормальное.
Характеризуется клинической и лабораторно-инструментальной симптоматикой хронической почечной недостаточности различной степени выраженности.
Еще раз подчеркнем большую значимость изменений лабораторных данных: значительное снижение клубочковой фильтрации; изогипостенурия в пробе по Зимницкому; повышение содержания в крови креатинина, мочевины; резкое нарушение секреторно-экскреторной функции почек по данным радиоизотопной ренографии (феномен «немых почек»); уменьшение размеров почек по данным ультразвукового исследования и компьютерной томографии («сморщенная почка»); значительные изменения сосудов почек (по данным доплеровского ультразвукового исследования).
Течение гипертонического нефроангиосклероза у большинства больных первичной артериальной гипертензией длительное, многолетнее, медленно прогрессирующее и поэтому многими нефрологами состояние обозначается как «доброкачественный нефроангиосклероз».
Стадия злокачественного нефроангиосклероза
У отдельных больных течение артериальной гипертензии может принять «злокачественный» характер (злокачественная форма гипертонической болезни), что характеризуется высоким, стабильным, резистентным к лечению уровнем артериального давления, неуклонно прогрессирующим поражением почек.
В этих случаях быстро развивается ГУ стадия нефроангиосклероза с бурным нарастающим развитием симптоматики тяжелой хронической почечной недостаточности, выраженными изменениями сосудов глазного дна и наступлением слепоты, быстрым летальным исходом от уремической комы.
Поражение сосудов сетчатки глаза при артериальной гипертензии
Сосуды сетчатки при артериальной гипертензии подвергаются таким же изменениям, как и система микроциркуляции. Определение состояния сосудов глазного дна имеет огромное практическое значение, так как известно, что существует высокая коррелятивная зависимость между изменениями сосудов сетчатки и состоянием сосудов головного мозга.
При артериальной гипертензии вначале развивается спазм артериол и артерий (как проявление механизма ауторегуляции), в последующем по мере прогрессирования заболевания в сосудах сетчатки развиваются процессы ремоделирования, нарушаются свойства сосудистой стенки, появляются кровоизлияния, очаги экссудации.
Гипертензивную ангиоретинопатию классифицируют с выделением 4 стадий или степеней.
I стадия — минимальное сегментарное или диффузное сужение артерий и артериол.
II стадия — более выраженное и более отчетливое сужение артерий и артериол, утолщение их стенок; извитость и расширение вен; сдавление вен уплотненными артериолами (феномен перекреста Салюса-Гунна).
III стадия — выраженное сужение и склероз артериол; крупные и мелкие кровоизлияния в сетчатку; очаговые экссудаты в виде разбросанных кусочков ваты.
IV стадия — значительно выраженные признаки III стадии, иногда массивные кровоизлияния, обширные очаги экссудации, двусторонний отек соска зрительного нерва; иногда отслойка сетчатки; появляется фигура звезды (вокруг соска зрительного нерва и слепого пятна образуются очажки в виде звезды); прогрессирующая потеря зрения (вплоть до полной слепоты). Указанные изменения глазного дна обусловлены тяжелым поражением сосудов сетчатки, в особенности фибриноидным некрозом артериол и деструкцией капилляров.
Поражение головного мозга при артериальной гипертензии
Головной мозг является одним из главных органов-мишеней, поражающихся при артериальной гипертензии. Цереброваскулярные осложнения определяют прогноз, работоспособность больного и нередко являются причиной летального исхода.
Необходимым и важнейшим условием нормального функционирования головного мозга является адекватный церебральный кровоток, соответствующий потребностям головного мозга. Ауторегуляция мозгового кровотока — это способность поддерживать адекватный мозговой кровоток и удовлетворять потребности головного мозга в кислороде несмотря на изменения системного и, следовательно, перфузионного давления путем вазоконстрикции или вазодилатации мозговых сосудов. Если системное артериальное давление резко возрастает, резистивные сосуды мозга (артериолы и мелкие артерии) суживаются и защищают таким образом капиллярную сеть головного мозга от перегрузки. При значительном снижении системного артериального давления, резистивные сосуды расширяются, благодаря чему капиллярный кровоток усиливается, кровоснабжение мозга улучшается.
Методы исследования мозгового кровотока
Формы поражения головного мозга при артериальной гипертензии
I. Острые нарушения мозгового кровообращения:
Инсульт (ишемический, геморрагический).
Транзиторная ишемическая атака (динамическое нарушение мозгового кровообращения).
Острая гипертоническая энцефалопатия.
II. Хронические формы сосудистой патологии головного мозга (хронические нарушения мозгового кровообращения):
1. Начальные проявления недостаточности кровоснабжения мозга.
2. Гипертоническая дисциркуляторная энцефалопатия.
Хронические формы сосудистой патологии головного мозга
Начальные проявления недостаточности мозгового кровообращения
В структуре цереброваскулярных заболеваний начальные проявления недостаточности мозгового кровообращения составляют около 60— 75% (В. И. Скворцова, 2001). Диагностические критерии этого типа хронической цереброваскулярной недостаточности представлены в табл. 15.
Диагностические критерии начальных проявлений недостаточности мозгового кровообращения
1. Появление у больного с артериальной гипертензией следующих характерных жалоб:
снижение умственной работоспособности
Из приведенного перечня жалоб не менее двух должны отмечаться постоянно или повторяться не реже раза в неделю на протяжении как минимум трех месяцев
2 Указанные жалобы имеют сосудистый генез и не обусловлены травмами головы, инфекциями, соматическими заболеваниями (кроме первичной артериальной гипертензии)
В анамнезе отсутствуют указания на перенесенные транзиторные ишемические атаки, инсульт, гипертонические кризы
Подтверждение объективными методами исследования
Гипертоническая дисциркуляторная энцефалопатия
Гипертоническая дисциркуляторная энцефалопатия — это прогрессирующее диффузное поражение головного мозга, обусловленное недостаточностью его кровоснабжения, что приводит к нарастающему нарушению неврологических функций.
Клинические проявления дисциркуляторной энцефалопатии
Различают три стадии дисциркуляторной энцефалопатии.
I стадия дисциркуляторной энцефалопатии
В этой стадии преобладают субъективные проявления энцефалопатии. Больные жалуются на головные боли, ощущение тяжести в голове, общую слабость, быструю утомляемость, эмоциональную лабильность, плаксивость, головокружения, нарушение сна, неустойчивость при ходьбе, снижение памяти на недавние события, плохое запоминание имен, дат, цифр.
При исследовании неврологического статуса выявляются легкие, но стойкие нарушения: анизорефлексия (неодинаковые сухожильные рефлексы справа и слева), неустойчивость в позе Ромберга, симптомы орального автоматизма, нарушение функции глазодвигательных мышц (недостаточность конвергенции, нистагм при крайних отведениях глазных яблок).
II стадия дисциркуляторной энцефалопатии
II стадия дисциркуляторной энцефалопатии характеризуется теми же субъективными проявлениями, что и I стадия, но значительно более выраженными, при этом особенно отмечается снижение памяти и умственной работоспособности, появляется синдром выраженной астенизации.
В этой же стадии отмечается изменение характера больных: суживается круг их интересов, появляются безынициативность, «мелочность», жадность, снижение критики к своему состоянию, конфликтность.
По сравнению с I стадией становится более отчетливой очаговая симптоматика в виде рефлексов орального автоматизма, нарушение функции лицевого и подъязычного нервов, координационных нарушений, появляются частичные экстрапирамидальные симптомы на одной стороне (замедленность, неловкость движений в конечностях), усугубляются глазодвигательные расстройства.
IIl стадия дисциркуляторной энцефалопатии
III стадия дисциркуляторной энцефалопатии характеризуется развитием деменции, паркинсонизма и постинсультного синдрома. Основными жалобами больных являются значительное снижение памяти, шум и тяжесть в голове, пошатывание при ходьбе, недержание мочи, выраженная эмоциональная лабильность, плаксивость, депрессия. Однако следует заметить, что больные предъявляют меньшее количество жалоб по сравнению с I и II стадиями, что объясняется снижением критики своего состояния. В III стадии дисциркуляторной энцефалопатии часто наблюдаются падения, обмороки, у некоторых больных — эпилептические припадки. Усугубляется симптоматика пирамидной недостаточности, снижается контроль за тазовыми функциями, появляются бульбарные и псевдобульбарные нарушения. У многих больных указанные нарушения обусловлены или усугубляются перенесенным инсультом.
Очень важным проявлением III стадии дисциркуляторной энцефалопатии является псевдобульбарный синдром, который проявляется дизартрией, дисфагией, эпизодами насильственного смеха, слюнотечением, мышечной ригидностью, парезами жевательной мускулатуры и даже пара- или тетрапарезами конечностей.
Большое значение в клинической картине придается амиостатическому синдрому в виде замедленности движений, снижения мимики, нерезко выраженной ригидности мышц.
Наиболее демонстративными и значимыми в клинической картине дисциркуляторной энцефалопатии III стадии являются деменция и синдром паркинсонизма.
Деменция (слабоумие) характеризуется прежде всего резким снижением памяти и интеллекта.
Нарушения памяти (кратковременной и долговременной)
Нарушение хотя бы еще одной из нижеперечисленных высших мозговых функций:
праксиса (целенаправленной двигательной активности)
гнозиса (способности распознавать сенсорные стимулы)
способности к обобщениям или абстрагированию
регуляции произвольной деятельности
Затруднения в профессиональной деятельности и в быту
Органическое поражение головного мозга
Как видно из приведенных критериев, при деменции нарушаются высшие психические (когнитивные) функции головного мозга: речь, праксис, гнозис, память, внимание, интеллект.
Нарушение праксиса или апраксия — это нарушение целенаправленной двигательной активности в отсутствие параличей.
Нарушение гнозиса или агнозия — это невозможность распознавать сенсорные стимулы. Различают зрительную агнозию (больной не узнает предъявляемые ему предметы и не может объяснить их значение, не узнает знакомых людей); слуховую агнозию (при сохраненном слухе больной не может правильно оценить звуковые сигналы, слышит, но не понимает слов — «глухота на слова»); астереогноз (невозможность узнать предмет на ощупь с закрытыми глазами); анозогнозия (отрицание больным собственного заболевания).
Синдром паркинсонизма — это синдром поражения экстрапирамидной системы, характеризующийся гипокинезией, ригидностью мышц, тремором (преимущественно в покое) и постуральной неустойчивостью
Основными симптомами паркинсонического синдрома являются:
гипокинезия — затруднения начала произвольных и спонтанных движений (движения конечностей замедленные с уменьшенной амплитудой);
ригидность мышц — повышение их тонуса;
тремор конечностей, увеличивающийся при умственной нагрузке, стрессовой ситуации;
постуральная неустойчивость — снижение способности поддерживать положение центра тяжести (пошатывание, неустойчивость при ходьбе, семенящая походка).
Инструментальные исследования при дисциркуляторной энцефалопатии
Рентгеновская компьютерная томография головного мозга
источник
Органы-мишени при гипертонической болезни — последовательность поражения на различных стадиях заболевания
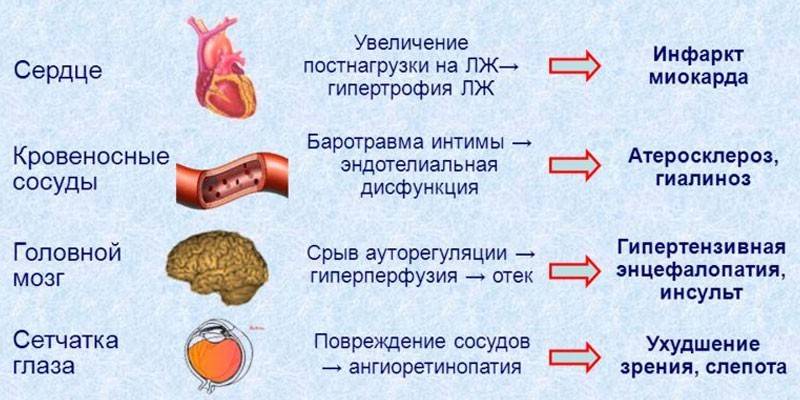
Хроническое отклонение, характеризующееся стойким повышением артериального давления – это гипертоническая болезнь (гипертония, артериальная гипертензия-АГ). Когда диагностируется патология, то возникает риск развития поражения внутренних систем и органов, которые больше всего подвержены влиянию артериального давления выше нормы. Зачастую от негативных изменений, вызванных гипертонией, страдают мозг, сердце, почки, глаза и сосуды. Их называют органами-мишенями.
Самые чувствительные внутренние органы, на которых первоочередно отражается развитие гипертонии – это органы-мишени. Их нормальная работа нарушается, наблюдаются внешние изменения. Очень важно уделить внимание данной проблеме. Дисфункция и несвоевременное лечение – одни из причин более серьезных проблем со здоровьем. Новые патологии нарушают работу органов и систем рядом с мишенями. Если срочно не обратиться к врачу, то появятся осложнения, грозящие необратимыми патологиями и даже летальным исходом.
Гипертония развивается по ряду причин. Основные из них:
- наследственность;
- избыточный вес;
- вредные привычки (курение, злоупотребление алкоголем);
- нарушение обмена веществ;
- стрессы.
В зависимости от стадии артериальной гипертензии происходит постепенное поражение определенных органов. Этапы прогрессирования болезни:
Первый. Гипертония не вызывает внутренних изменений.
Второй. Наблюдается регулярное и устойчивое повышение артериального давления (АД), может случится гипертонический криз. Происходят изменения органов, но их функции пока не нарушены. Развивается гипертрофия левого предсердия, повышается уровень белка и креатинина в моче, сужаются артерии глазной сетчатки и появляются симптомы атеросклероза сосудов.
Как правило, органы-мишени при артериальной гипертензии третьей стадии, страдают от дисфункции и сильных изменений. Такой этап очень опасен для жизни человека. Основные изменения:
сосуды: расслаивающая аневризма аорты, окклюзии периферических артерий;
сердце: стенокардия, сердечная недостаточность, инфаркт миокарда;
глаза: отек соска зрительного нерва, кровоизлияния;
мозг: нарушение кровообращения, гипертоническая энцефалопатия, геморрагический или ишемический инсульт;
почки: недостаточность хронической формы с увеличением концентрации креатинина выше 2 мг/дл.
Гипертоническое заболевание приводит к резкому увеличению показателей АД, которые могут сохраняться на протяжении длительного времени. В результате происходит поражение органов-мишеней при артериальной гипертензии. Основной и первый удар приходится на головной мозг, глаза, сердце, почки, сосуды. Каждое изменение и сбой в их нормальной работе вызывают ряд симптомов, развитие серьезных болезней. Если не начать своевременное лечение гипертонии, то проблема может привести к смерти больного.
При диагнозе артериальная гипертензия всегда страдает сердце. Из-за болезни мышечные волокна функционируют быстрее и разрастаются, чтобы передавать кровь по сузившимся сосудам. Это становится причиной сердечной гипертрофии. Заболевание характеризуется равномерным утолщением стенок органа, но иногда оно поражает только левое или правое предсердие.
Запущенная гипертрофия приводит к фиброзу желудочков, они не могут расслабиться и теряют свою эластичность из-за разрастания соединительной ткани. Частично органы-мишени при гипертонической опасной болезни, которые еще не поражены, функционируют с большой нагрузкой, поэтому развивается сердечная недостаточность. Когда у человека есть диабет, пороки сердца или атеросклероз, то она развивается активнее.
Если мышцы «мотора» уже растянуты, то сосуды, которые их подпитывают, остаются в нормальном виде. Данные изменения провоцируют дефицит кислорода в тканях, потому что мелкие вены (по сравнению с утолщенными тканями) не могут дать необходимое количество кислорода. Вышеописанные изменения вызывают определенную симптоматику. Основные признаки когнитивных нарушений работы сердца:
- тяжесть, колющая загрудинная боль;
- слабость;
- давящие ощущения в груди;
- тахикардия;
- отеки рук и ног;
- одышка.
Эластичные артерии тоже становятся органами-мишенями при гипертоническом заболевании. Когда давление часто повышается, то сосудам приходится перегонять кровь с большим усилием. По этой причине они утолщаются, закрываются просветы и происходит сокращение внутренней полости, что серьезно осложняет движение крови. Развивается ремоделирование сосудистого русла. При гипертонической болезни происходит следующее:
сужение сосудистых просветов;
нарушение гомеостаза (саморегуляции) стенок артерий;
периферический атеросклероз конечностей;
значительное увеличение тромбоцитов;
атеросклероз коронарных артерий (образование липидных бляшек на стенках);
пролиферация – это увеличение объема клеток, которое приводит к уплотнению сосудистых стенок.
Вещество холестерин, которое содержится в крови, при повышенном АД с трудностями перемещается по артериям. Это приводит к тому, что оно оседает на стенках сосудов и образуются бляшки. В результате серьезно нарушается функция кровообращения, состояние здоровья пациента ухудшается. Главные симптомы дисфункции сосудов при гипертонической болезни второй и третьей стадии:
слабое прощупывание пульса;
болезненность нижних конечностей при движении;
ухудшение памяти, деменция (слабоумие);
снижение зрительной функции;
иногда развивается нарушение речи;
слабость в руках, слабый тремор пальцев.
Гипертония отрицательно влияет на работу головного мозга. Когда сердце активно и с усилиями перекачивает кровь через сузившиеся сосуды с бляшками, то артерии лопаются из-за напора жидкости. В таком случае диагностируют инсульт – кровоизлияние в мозг (14% эпизодов приводит к смерти человека). Есть два типа инсульта, который может быть спровоцирован гипертонией:
Ишемический. Часть клеток головного мозга погибает от нехватки кислорода. Центральная нервная система плохо снабжается кровью. Такой инсульт считается более «мягким», потому что отмечаются высокие шансы положительного исхода, то есть человек может восстановиться после кровоизлияния в любом возрасте. Осложнения после ишемического инсульта: временный паралич некоторых частей тела, нарушения речи и мимики.
Геморрагический инсульт характеризуется кровоизлиянием в мозговые участки. Зачастую он становится причиной летального исхода.
Существует ряд признаков, которые свидетельствуют о дисфункции мозга. Основными симптомами являются:
нарушения зрительной функции («мушки» перед глазами, размытость картинки);
частые приступы тошноты, рвоты;
слабость, усталость, повышенная утомляемость;
лицевой паралич, обездвиживание рук и ног.
Выведение лишней жидкости, шлаков, токсинов выполняют почки. Когда нарушается их нормальное функционирование, то много жидкости застаивается, что может стать причиной повышения АД. При гипертонической болезни почки относят к органам-мишеням. Симптомы дисфункции почек в случае артериальной гипертензии:
отечность тела (особенно рук и ног);
тянущие болевые ощущения в области поясницы.
Нарушения в работе почек могут привести к развитию серьезных патологий, которые наносят сильный удар по выделительной системе. Летальный исход фиксируется в 6% случаев. Основные заболевания почек при гипертонии:
протеинурия – выделение с мочой чрезмерного количества белка;
гипертонический нефросклероз – уплотнение и сморщивание почек;
дистрофия и атрофия почечной ткани:
почечная недостаточность хронической формы – нарушенная фильтрация и выведение жидкости из организма;
локальный гломерулосклероз – патология фильтрации почечных тканей;
микроальбуминурия – плохая фильтрация лишнего количества белка в урине;
терминальная недостаточность почек (последняя стадия заболевания).
Когда активно развивается гипертоническая болезнь, то нарушается метаболизм и происходит кислородное голодание глазных тканей. В результате наблюдается повреждение зрительных органов. Первыми страдают мелкие сосудистые стволы сетчатки, их стенки значительно утолщаются, просвет сужается и кровообращение замедляется. Нарушения зрительной функции можно выявить при офтальмоскопическом исследовании.
Если патология на начальном этапе развития, то у пациента обнаруживают симптом перекрестка или Салюса – сильное сдавливание артерии и вены в глазу. Прогрессирование болезни приводит к сильному повреждению зрительных органов, части которых не пропускают кровь. Повышенное АД способствует образованию нарушений кровоснабжения глазной сетчатки. Еще дополнительно развивается отек соска зрительного нерва, если он затронет область желтого пятна, то человек полностью ослепнет. Такой же результат возникает при отслоении сетчатки.
Когда артериальная гипертензия поражает конкретный орган, то развивается определенный ряд специфических симптомов. Они могут усугубляться, что зависит от стадии патологии. Органы-мишени при гипертонической болезни вызывают особенные признаки:
При поражении сердца возникают следующие симптомы (могут проявляться не сразу и прогрессировать в зависимости от стадии гипертонии):
давящие ощущения, колющие боли возле сердца, которые не отдают в другие органы;
боли за грудиной, которые «отстреливают» в левую руку, лопатку или подбородок;
тахикардия, сильная одышка, слабость, отечность ног, гипертрофия левого желудочка;
аритмии разных типов, которые могут спровоцировать тромбоэмболию (закупорку кровеносных сосудов тромбами).
- Проблемы с сосудами, вызванные постоянным повышением АД, сначала не имеют симптоматики. Первые признаки проявляются на последних стадиях болезни:
боль в руках и ногах, которая обусловлена поражением периферических сосудов:
снижение зрения (есть риск частичной его потери или полной слепоты).
постоянные головные боли, головокружение;
ухудшение памяти, мыслительных процессов;
частые и безосновательные смены настроения, раздражительность;
ухудшение общего состояния здоровья, снижение трудоспособности.
ощутимые боли в поясничном отделе;
непереносимость физической нагрузки;
частое мочеиспускание (особенно по ночам);
результаты лабораторных исследований: увеличение количества белка, повышенное содержание мочевой кислоты и креатинина в урине.
В большинстве случаев поражение органов-мишеней при гипертонической болезни можно замедлить, повернуть в обратном направлении и полностью восстановить их нормальную работу (очень редко). Это осуществимо только при том условии, что человек вовремя обратился к специалисту, который будет следить за ходом патологии и назначит лечение. Как правило, для стабилизации АД назначают гипотензивные медикаменты. Отслеживание состояния органов-мишеней осуществляется не менее 1-1,5 лет. Врачи ориентируются на УЗИ поврежденных частей тела, МРТ, ЭКГ и лабораторных анализов.
источник